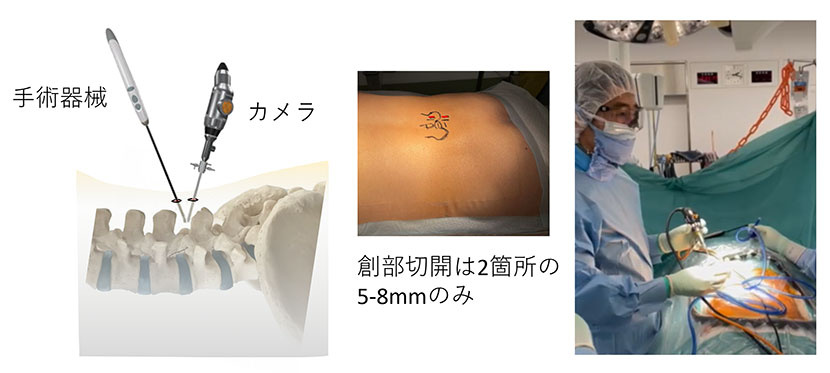
現在、東アジアを拠点として世界中に広まりつつある最新の低侵襲術式です。
皮膚の傷は、5-8mmの小さな切開が2箇所のみです。一方の切開からカメラを挿入し、もう一方の切開から手術器械を挿入して手術を行います。
低侵襲性は勿論のこと、手術の操作性が高く、水を流しながら手術するため良好な視野が得られることが特徴です。
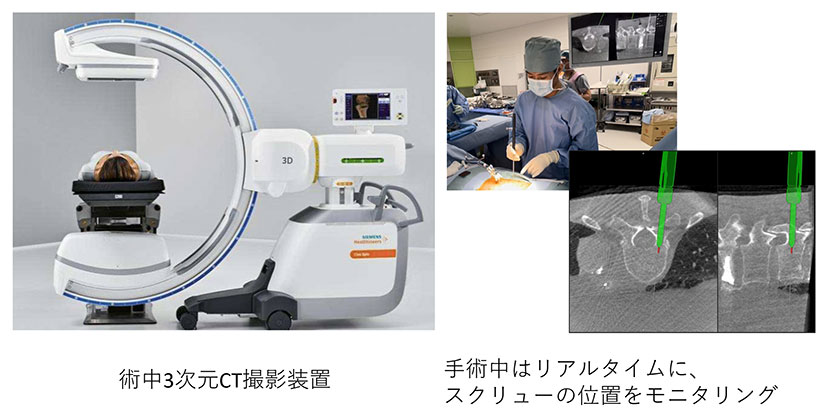
2022年1月新病院への移転に伴い、最新鋭の術中3次元CT撮影装置と脊椎外科手術用のナビゲーションシステムが導入され、より正確で安全、低侵襲、かつエックス線被ばくを抑えた手術が可能となりました。
症状:足のしびれや痛み、動かしにくさによる歩行障害(間欠跛行)
当院での手術治療:後方から腰部の骨や靭帯を切除して狭くなった神経の通り道(脊柱管)を広げることで神経の圧迫を取り除く術式(開窓術、図1)が代表的ですが、腰椎のずれを伴う場合(すべり症)など椎間不安定性のある症例に対してはチタン合金製のインプラントを用いた腰椎後方椎体間固定術(図2)を適応することもあります。過去の手術症例の蓄積から、近年ではすべり症であっても開窓術で対応できる症例が拡大しており、症例により顕微鏡下に行うなど低侵襲手術にも努めています。

図1:開窓術
後方から骨や靭帯を切除して脊柱管を拡大

図2:腰椎後方椎体間固定術
後方から神経の圧迫を広範に解除し金具で固定
2018年8月より使用できるようになった薬剤で椎間板内に酵素を含んだ薬剤を直接注入して、ヘルニアによる神経の圧迫の軽減を図ります(図3)。詳細は下記冊子をご覧ください。当院では一泊入院の上で治療を行っています。従来であれば当院で手術加療を行っていた21名の患者さまに本薬剤を投与し、90%以上の患者さまで改善が得られ手術が回避できています(2020年2月現在)。

図3:ヘルニコア
点線で示すヘルニアが治療により消失している
症状:箸がうまくつかえない、ボタンのかけ外しがうまくできない、字が書きにくい、足のつっぱりのため階段の下りが怖い、つまづきやすい。
当院での手術治療:後方から神経の通り道(脊柱管)を広げる手術(椎弓形成術、図4)が主体ですが、症例によっては頚の前方から圧迫を除去し固定する手術(前方除圧固定術)が選択される場合もあります。

図4:頚椎椎弓形成術
術後に脊柱管(神経の通り道)が拡大している
脊椎椎体の後面を結ぶ靱帯(後縦靭帯)が肥厚し骨になってしまう(骨化と呼びます)病態で、日本人(アジア人)に多く、中年男性に多い(約2倍)原因不明の疾患です。本症は厚生労働省から特定疾患(難病疾患)の指定を受けており、保健所に申請して認められれば診療費の全額または一部を公費で負担する制度があります。全国の研究班を中心に原因や治療に関して研究が行われるようになり、当科も診療ガイドラインの作成に携わるなどして、この班員として貢献しています。本症では、骨化が大きくなると神経を圧迫して神経の症状をきたすことがあり、時に転倒や頭部への打撲を契機に脊髄を損傷することもあるため注意が必要です。歩行障害や手足の麻痺がある場合は手術が必要となります。当クリニックでの後縦靱帯骨化症に対する手術法として、頚椎の後方より脊柱管を拡大する椎弓形成術と前方除圧固定術(骨化浮上術、図5)あるいは前方・後方同時手術(図6)を症例によって使い分けています。

図5:前方除圧固定術(骨化浮上術)
点線で示す骨化巣が浮上術により縮小している

図6:前方除圧+椎弓形成術固定術
点線で示す骨化巣での動きを制動し脊柱管を拡大
これまで本邦では、頚椎症や頚椎椎間板ヘルニアなどの頚椎変性疾患に伴う神経障害に対して、前方除圧固定術や後方からの除圧術が行われてきました。前方除圧固定術は椎間板ヘルニアや骨棘(骨のとげ)等、神経を圧迫する病変が主に前方部分に存在する場合に良い適応となります。椎間板および神経の圧迫を取り除き、障害部位の動きを止めることで神経症状の改善が見込まれます。一方で、前方固定術は椎間本来の可動性を犠牲にするという欠点に加え、固定部の隣の椎間での障害が新たに発生しやすくなるという問題があります。それに対し、人工椎間板置換術は、椎間板を摘出後に可動性を有するインプラント(図7)を設置する手術手技です。神経組織への圧迫を取り除いた後に、固定はせずに本来の椎間の可動性を保ちます。罹患椎間の可動性を温存することにより隣接する椎間への負担を減らし、新たな障害発生を防ぐ目的に開発されました。頚椎人工椎間板は既に欧米、アジア諸国で広く承認されており、患者さまの治療に使われてきております。
2017年に本邦で頚椎人工椎間板置換術が承認され、頚椎椎間板ヘルニア、頚椎症性神経根症、頚椎症性脊髄症に対して実施することが可能となりました。
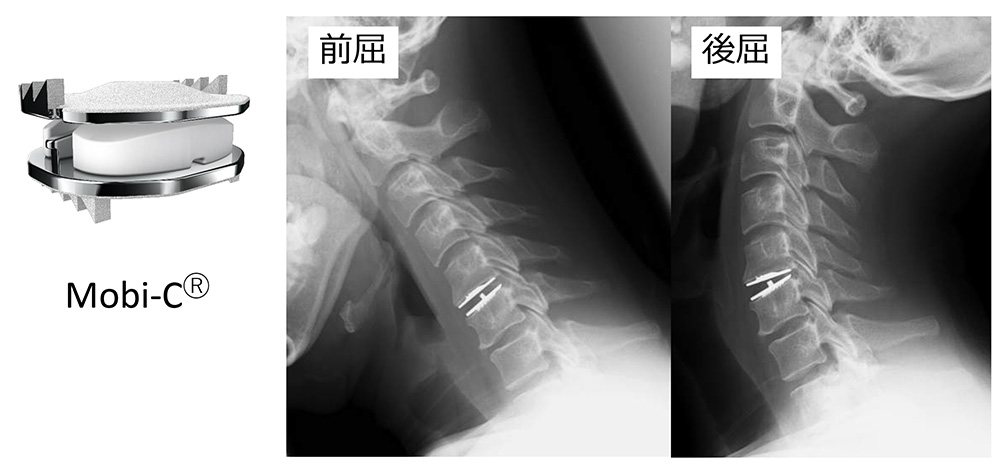
図7:頚椎人工椎間板置換術
頚椎を前後屈すると人工椎間板が動いている
側弯とは、脊柱が左右の方向に曲がりねじれも加わる状態です。先天奇形や全身性の疾患に伴う側弯(症候性側弯症)もありますが、多くの側弯の原因は不明(特発性側弯症)です。変形が軽度であれば装具を用いて治療しますが、50度を超える側弯症の場合や幼くして進行する場合には手術治療が必要となります。手術は一般的に背中側から手術する方法(後方法、図8)と、側方から手術する方法(前方法)がありますが、いずれの場合も金属材料を使用した手術が必要となります。

図8:特発性側弯症に対する後方矯正固定術
加齢に伴って椎間板や椎間関節が変性して椎体を支える力が弱くなり、側弯だけでなく前屈みになってくる状態(後弯)で近年の高齢者の増加に伴い増加している疾患です。主な症状は、腰背部痛による立位保持困難ですが、神経を圧迫して下肢のしびれ・痛みや筋力低下が生じる場合もあります。また、側弯や後弯が進行すると腰痛が悪化し、体幹のバランスも悪くなり、日常生活に支障を生じます。症状が強い場合は手術が必要になります。その際、変形した背骨を削り、症状を起している神経の圧迫を取り除く(除圧術)だけでよくなる場合もあります。しかし、骨を削ったために後にさらに変形が進むことが予想され、それに伴い新たな疼痛や神経の症状の発生が懸念される場合や強い曲がりが原因で腰痛などの症状が生じていると判断される場合には、広い範囲で背骨の曲がりを矯正して金属材料で固定するといった大がかりな手術(矯正固定術、図9)が必要な場合もあります。

図9:成人脊柱変形に対する脊椎矯正固定術